Behandeling epilepsie
Voor sommige epileptische aanvallen heb je geen behandeling nodig, omdat de aanvallen bijna niet voorkomen of omdat ze maar heel kort duren. Daarnaast kijken de artsen altijd heel goed of de voordelen van een behandeling opwegen tegen de nadelen, zoals het dagelijks innemen van medicijnen en de mogelijke negatieve invloed op je ontwikkeling, aandachts- en concentratieproblemen en andere bijwerkingen die het dagelijks functioneren negatief beïnvloeden.
Epileptische aanvallen worden wél behandeld als ze een bedreiging vormen voor je ontwikkeling of als je schade oploopt. De behandeling van epilepsie is niet voor iedereen gelijk. Een medicijn dat bij jou heel goed helpt hoeft dat bij een ander niet te doen. In Nederland zijn er ook meerdere manieren van behandeling mogelijk, waardoor de behandeling van epilepsie kan verschillen per arts en ziekenhuis.
De behandeling van epilepsie bestaat uit verschillende onderdelen, zoals leefregels en medicijnen. Medicijnen die epileptische aanvallen tegengaan of voorkomen, worden anti-epileptica genoemd. Ze kunnen als onderhoud worden gebruikt en soms ook in een acute situatie, tijdens een aanhoudende epileptische aanval.
Er zijn ook medicijnen die gegeven worden tijdens een epileptische aanval, om de elektrische prikkelgeleiding te stoppen, dat noemen we coupeermedicatie (dit is sederende/ kalmerende medicatie).
Bij sommige kinderen zijn de aanvallen niet onder controle te krijgen. Dan wordt gezocht naar andere behandelingsmogelijkheden, zoals een dieet of operatie.
Het moment waarop deze medicijnen gegeven worden, verschilt voor iedereen. Na hoeveel minuten jíj medicatie nodig hebt, spreek je af met je behandelend arts.
Als de medicatie niet helpt en de epileptische aanval niet stopt, moet je soms naar het ziekenhuis voor extra medicatie en ondersteuning. Dan worden bijvoorbeeld je lichaamsfuncties in de gaten gehouden en krijg je continu extra zuurstof toegediend.
Deze medicijnen kun je krijgen bij een aanhoudende epileptische aanval of status epilepticus.
Thuis wordt bij een aanhoudende epileptische aanval meestal alleen diazepam (Stesolid®) of midazolam (Dormicum®) gegeven, behalve als het anders is afgesproken met je behandelend arts. Midazolam (Dormicum®) heeft als voordeel dat het in de vorm van een neusspray bestaat en dus ook makkelijk buitenshuis gegeven kan worden, zoals op school.
In het ziekenhuis kunnen meer medicijnen gegeven worden en kan er meer worden gedaan, zoals :
Onderhoudsmedicatie: dit zijn medicijnen die je dagelijks kunt slikken om een epileptische aanval te voorkomen. Deze medicijnen noemen we anti-epileptica. Er zijn verschillende soorten die net allemaal een beetje anders zijn, maar het effect is hetzelfde; ze zorgen ervoor dat de elektrische prikkels in de hersencellen worden onderdrukt door:
Er zijn heel veel verschillende soorten, merken en combinaties van verschillende middelen mogelijk. Bij monotherapie krijg je één soort anti-epilepticum, bij combinatietherapie meer.
Het is belangrijk om regelmatig op controle te gaan in het ziekenhuis, want als je groeit moet de hoeveelheid van je medicijn aangepast worden. Ook is het goed om te controleren of het middel nog goed werkt en of er geen negatieve effecten zijn, zoals een verminderde leverwerking of een veranderd bloedbeeld.
Bij de keuze voor een anti-epilepticum wordt gekeken naar:
Voorbeelden van anti-epileptica waarvoor gekozen kan worden:
Naast het geven van medicijnen zijn er nog andere mogelijkheden om het aantal epileptische aanvallen te verminderen of zelfs te voorkomen. Vooral bij moeilijk behandelbare epilepsie of therapieresistente epilepsie (refractaire epilepsie) kan dit een uitkomst zijn. Sommige behandelingen krijg je naast de medicijnen, andere maken medicijngebruik zelfs overbodig.
Enkele voorbeelden.
Voor wie?
Je komt in aanmerking voor chirurgie als je epilepsie hebt die niet goed reageert op behandeling met medicijnen of als je erg veel last hebt van de bijwerkingen van anti-epileptica. Bijvoorbeeld als de epileptische aanvallen blijven bestaan nadat twee soorten anti-epileptica in een goede dosering zijn geprobeerd. Het is dan een goede optie voor kinderen met focale epilepsie, aanlegstoornissen zoals focale corticale dysplasie (ofwel een aanlegstoornis in de schors van de hersenen) of afwijkingen in één hersenhelft zoals mesiotemporale sclerose (ofwel een verlittekening in een deel hippocampus). Maar ook voor kinderen met het syndroom van West, Lennox-Gastaut en Ohtahara kan epilepsiechirurgie een goede optie zijn, mits de MRI een duidelijke plaatselijke (focale) of halfzijdige afwijking laat zien. Soms zijn op de MRI geen duidelijke afwijkingen te zien, dan kan op andere manier gezocht worden naar de bron van de epilepsie, zoals een diepte-eeg-registratie. De epilepsiebron die op deze manier gevonden wordt kan ook in aanmerking komen voor epilepsiechirurgie.
Voor wie niet?
Epilepsiechirurgie kan niet altijd. Bijvoorbeeld als de focus of epilepsiehaard in een belangrijk hersengebied ligt waardoor de ingreep te veel schade aanricht, als er in beide hersenhelften meer haarden zijn of als er sprake is van gegeneraliseerde epilepsie.
Het effect?
Drie van de vier geopereerde kinderen zijn na de operatie aanvalsvrij, ze kunnen de medicatie helemaal afbouwen. Als bij focale epilepsie de oorzaak is weggenomen, zijn anti-epileptica niet meer nodig, en dat is gunstig voor de ontwikkeling van het kind. Bij kinderen met multifocale epilepsie kan een gunstige uitwerking van de ingreep zijn dat er minder medicijnen nodig zijn. Deze gunstige effecten van hersenchirurgie worden altijd goed afgewogen tegen eventuele ongunstige effecten, zoals mogelijke neurologische uitvalsverschijnselen en operatierisico’s.
Voor wie?
Het dieet is geschikt voor kinderen met moeilijk behandelbare epilepsie die (nog) niet in aanmerking komen voor epilepsiechirurgie, kinderen bij wie de anti-epileptica ernstige of te veel bijwerkingen geven en kinderen met een specifieke stofwisselingsziekte.
Hoe werkt dat in de praktijk?
Het ketogeen dieet is er in verschillende vormen:
Een klassieke ketogeen dieet bestaat uit vetrijke voeding, ketogene sondevoeding of een combinatie ervan (KetoCal®).
Het laag-glycaemische-indexdieet (LGID), is minder streng. Naast vetrijke voeding (minder dan bij het klassieke dieet) mag je wel koolhydraten eten, koolhydraten (met een laag-glycaemische-index) die heel langzaam worden opgenomen in je bloed, zodat je geen snelle bloedsuikerstijging krijgt.
Het gemodificeerde Atkinsdieet (MAD), ook dit dieet is minder streng omdat naast vetrijke voeding (minder dan bij het klassieke dieet) geen eiwitbeperking geldt.
Het middellange keten vetzurendieet (MCT), hierbij drink je naast je normale voeding een vethoudend drankje (medium chain triglyceride, Liquigen®).
Tijdens de behandeling word je goed begeleid door een keto-team, dat bestaat uit een kinderneuroloog, kinderarts, epilepsieverpleegkundige, diëtist en apotheker. Als je een ketogeen dieet wilt gaan volgen, kun je thuis worden ingesteld, in een ziekenhuis bij jou in de buurt of in een epilepsiecentrum (Kempenhaeghe of SEIN). Regelmatige controles van bijvoorbeeld je bloed, urine, lengte en gewicht zijn belangrijk om te zorgen dat alles goed in balans blijft. Ook kan het nodig zijn om je medicijnen aan te passen, bijvoorbeeld als er te veel koolhydraten in zitten, en soms zijn extra vitaminen nodig.
Je volgt het dieet meestal twee jaar, daarna wordt het langzaam afgebouwd. Bij de meeste kinderen blijft de epilepsie onder controle, maar bij sommigen komen de aanvallen helaas weer terug. Dan wordt opnieuw gekeken naar de beste behandelmogelijkheid.
Nadelen: de eerste weken kun je last hebben van een hongerig gevoel (klassiek ketogeendieet), misselijkheid en maag-darmklachten (MCT-dieet), gebrek aan energie, lusteloosheid, grotere kans op uitdroging (als je ziek ben of tijdens het sporten) en praktische problemen in het dagelijks leven (het is erg lastig en vervelend dat je niet alles eten mag).
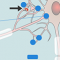
Bij nervus vagus stimulatie krijgt de linker nervus vagus regelmatig elektrische prikkels via een apparaatje, de stimulator. Deze elektrische prikkels worden naar de hersenen gestuurd om de aanvallen onder controle te krijgen.
De stimulator, die via een operatie wordt ingebracht, is een klein apparaatje (drie bij vier centimeter en een halve centimeter dik) dat elektrische prikkels afgeeft die lijken op de prikkels van zenuwcellen. De prikkels die de nervus vagus van de stimulator krijgt geeft hij door aan de hersenstam. De eigen hersencellen geven de prikkels weer door aan verschillende plaatsen in de hersenen (hippocampus, thalamus en temporaalkwab), waar vervolgens chemische stofjes vrijkomen die ervoor zorgen dat epileptische aanvallen minder snel worden uitgelokt en zelfs worden voorkomen.
De stimulatie van de nervus vagus gebeurt op vaste momenten, bijvoorbeeld elke drie tot vijf minuten een korte prikkel. De stimulator zal worden afgesteld op een regelmaat die voor jou het beste is, dat gebeurt in een epilepsiecentrum dat hierin is gespecialiseerd.
De stimulator wordt tijdens een operatie geplaatst, meestal onder de linker borstspier. Je krijgt ook een geleidingsdraad onder je huid die aan de linker nervus vagus wordt vastgemaakt. Aan het einde van deze draad zitten kleine puntjes die elektrische signalen geven aan de zenuw.
Er is ook een stimulator met een ingebouwde magneet, die je zelf kunt activeren als je de aanval voelt aankomen. Er zijn veel nieuwe ontwikkelingen op het gebied van nervus vagus stimulatie. Er wordt nu ook onderzoek gedaan naar stimulatoren die niet in je lichaam ingebracht hoeven te worden.
Voor wie?
Voor NVS wordt gekozen bij moeilijk behandelbare epilepsie en als epilepsiechirurgie niet mogelijk is. Bij volwassenen werkt het in de helft van de gevallen goed, het aantal aanvallen wordt duidelijk minder en de medicatie kan worden afgebouwd. Voor ongeveer vijf à tien procent van de behandelde patiënten geldt zelfs dat ze aanvalsvrij worden door behandeling met nervus vagus stimulatie. Bij een kwart werkt het niet goed, het aantal aanvallen vermindert niet. Voor kinderen is dat hetzelfde. Bij kinderen met Lennox- Gastaut-epilepsie heeft NVS ook nog een positieve uitwerking op hun gedrag, ze zijn tussen de aanvallen door alerter en wakkerder.
Nadelen: elke operatieve ingreep brengt risico’s met zich mee, zoals een wondinfectie, slechte wondgenezing of beschadiging van weefsels, zoals de nervus vagus of een van de vele kleine aftakkingen. Als de aftakking naar de stembanden bijvoorbeeld beschadigd raakt, kun je last krijgen van heesheid. Ook kan tijdens het plaatsen van de stimulator een epileptische aanval uitgelokt worden.
De behandeling van epilepsie bestaat uit verschillende onderdelen, zoals leefregels en medicijnen. Medicijnen die epileptische aanvallen tegengaan of voorkomen, worden anti-epileptica genoemd. Ze kunnen als onderhoud worden gebruikt en soms ook in een acute situatie, tijdens een aanhoudende epileptische aanval.
Er zijn ook medicijnen die gegeven worden tijdens een epileptische aanval, om de elektrische prikkelgeleiding te stoppen, dat noemen we coupeermedicatie (dit is sederende/ kalmerende medicatie).
Bij sommige kinderen zijn de aanvallen niet onder controle te krijgen. Dan wordt gezocht naar andere behandelingsmogelijkheden, zoals een dieet of operatie.
Leefregels
- Het vermijden van omstandigheden die een epileptische aanval kunnen uitlokken. Deze uitlokkende factoren worden ook wel triggers genoemd. Of je gevoelig bent voor triggers en zo ja voor welke, moet je misschien nog ontdekken. Gebrek aan slaap is een bekende. Dat lokt bij veel kinderen met epilepsie een epileptische aanval uit. Andere voorbeelden zijn lichtflitsen, hyperventilatie en schommelingen in lichaamstemperatuur.
- Goede uitleg voor de omgeving. Het is belangrijk dat mensen om je heen weten wat ze moeten doen als jij een epileptische aanval krijgt. Goede uitleg voor een juf, docent of leidster kinderdagverblijf is dus van groot belang. Ook je vrienden kun je, als ze oud genoeg zijn, vertellen wat ze moeten doen (en vooral níet moeten doen) als jij een aanval hebt.
- Toezicht houden tijdens gevaarlijke situaties. Het is belangrijk dat je niet alleen, of lang alleen, bent in bepaalde situaties. Bijvoorbeeld als je in bad gaat of gaat zwemmen. Zorg dat er dan in ieder geval iemand in de buurt is.
- Vermijden van gevaarlijke situaties; zoals vissen aan de waterrand, hoog klimmen in een klimrek, alleen fietsen naar school. Alledaagse situaties kunnen gevaarlijk zijn voor kinderen met epilepsie.
Medicatie
Coupeermedicatie: dit zijn medicijnen die je krijgt tijdens een aanhoudende epileptische aanval. Hoe langer een aanval duurt, hoe kleiner de kans dat die vanzelf weer stopt. Als een aanval niet vanzelf stopt, spreken we van een status epilepticus.Het moment waarop deze medicijnen gegeven worden, verschilt voor iedereen. Na hoeveel minuten jíj medicatie nodig hebt, spreek je af met je behandelend arts.
Als de medicatie niet helpt en de epileptische aanval niet stopt, moet je soms naar het ziekenhuis voor extra medicatie en ondersteuning. Dan worden bijvoorbeeld je lichaamsfuncties in de gaten gehouden en krijg je continu extra zuurstof toegediend.
Deze medicijnen kun je krijgen bij een aanhoudende epileptische aanval of status epilepticus.
- Benzodiazepines: dit zijn kalmerende middelen die je spieren verslappen, de elektrische prikkelgeleiding in de hersenen afremmen en de angst verminderen. Voorbeelden:
- diazepam (Stesolid®): verkrijgbaar als klysma, injectievloeistof en tablet. Bij een epileptische aanval wordt meestal eerst gekozen voor een klysma (via de anus), omdat je dan minder goed slikt, minder alert bent of buiten bewustzijn. Tijdens een klysma wordt de tube met medicijn leeggeknepen in het laatste stukje van de darm (rectum).
Bijwerkingen zijn: verminderd ademhalen, sufheid, verwardheid, hoofdpijn, maag-darmklachten en meer. - midazolam (Dormicum®): verkrijgbaar als klysma, injectievloeistof, neusspray en tablet. Bij een aanhoudende aanval kun je het slikken (oraal), via de anus (rectaal) toedienen of inspuiten in een spier (intramusculair) of bloedvat (intraveneus).
Bijwerkingen: verminderd ademhalen, sufheid, verwardheid, opvliegendheid, hoofdpijn en meer.
- diazepam (Stesolid®): verkrijgbaar als klysma, injectievloeistof en tablet. Bij een epileptische aanval wordt meestal eerst gekozen voor een klysma (via de anus), omdat je dan minder goed slikt, minder alert bent of buiten bewustzijn. Tijdens een klysma wordt de tube met medicijn leeggeknepen in het laatste stukje van de darm (rectum).
- Anti-epilepticum:
- fenytoïne (Diphantoïne®, Epanutin®): voorkomt epileptische aanvallen, hoe dat precies werkt is nog niet duidelijk. Het is verkrijgbaar als injectievloeistof en tablet. Bij een aanhoudende aanval wordt het in een bloedvat gespoten (intraveneus), en als onderhoudsmedicatie krijg je tabletten voorgeschreven.
Bijwerkingen: sufheid, huidafwijkingen, groeiend tandvlees, maag-darmklachten, neurologische klachten, leerproblemen en meer. - levetiracetam wordt ook in toenemende mate gebruikt als anti-epilepticum bij status epilepticus.
- fenytoïne (Diphantoïne®, Epanutin®): voorkomt epileptische aanvallen, hoe dat precies werkt is nog niet duidelijk. Het is verkrijgbaar als injectievloeistof en tablet. Bij een aanhoudende aanval wordt het in een bloedvat gespoten (intraveneus), en als onderhoudsmedicatie krijg je tabletten voorgeschreven.
- Narcotisch middel: deze medicijnen worden normaal gebruikt om iemand diep in slaap of onder narcose te brengen. Deze middelen worden ook wel anesthetica genoemd:
- thiopental (Pentothal®): voorkomt epileptische aanvallen omdat het de elektrische prikkeloverdracht afremt. Het vermindert ook de doorbloeding en de druk in de hersenen.
Het is verkrijgbaar als injectievloeistof om in te spuiten in een bloedvat.
Bijwerkingen: verminderd ademhalen, verminderde werking van het hart, huidreacties en meer.
- thiopental (Pentothal®): voorkomt epileptische aanvallen omdat het de elektrische prikkeloverdracht afremt. Het vermindert ook de doorbloeding en de druk in de hersenen.
Thuis wordt bij een aanhoudende epileptische aanval meestal alleen diazepam (Stesolid®) of midazolam (Dormicum®) gegeven, behalve als het anders is afgesproken met je behandelend arts. Midazolam (Dormicum®) heeft als voordeel dat het in de vorm van een neusspray bestaat en dus ook makkelijk buitenshuis gegeven kan worden, zoals op school.
In het ziekenhuis kunnen meer medicijnen gegeven worden en kan er meer worden gedaan, zoals :
- acute opvang met aansluiting op monitor, saturatiemeter en extra zuurstoftoediening;
- zorgen dat de ademhaling en hartslag (de vitale functies) goed blijven, o.a. door de ademweg vrij te houden en te zorgen voor een goede doorbloeding van het lichaam;
- het geven van (extra) benzodiazepine;
- snel onderzoek naar mogelijke oorzaken (meten temperatuur, bloedafname voor controle bloedsuiker, zouten en andere dingen);
- het geven van een anti-epilepticum in een hoge dosis;
- als de aanval nog niet stopt, kan gekozen worden voor andere hoeveelheden benzodiazepines, andere soorten anti-epileptica en/of andere medicijnen, zoals anesthetica.
Onderhoudsmedicatie: dit zijn medicijnen die je dagelijks kunt slikken om een epileptische aanval te voorkomen. Deze medicijnen noemen we anti-epileptica. Er zijn verschillende soorten die net allemaal een beetje anders zijn, maar het effect is hetzelfde; ze zorgen ervoor dat de elektrische prikkels in de hersencellen worden onderdrukt door:
- de verplaatsing van ionen door ionkanalen te beïnvloeden , bijvoorbeeld door natrium- of calciumkanalen te sluiten;
- óf door de prikkeloverdracht over de synapsspleet te remmen, door de receptoren van neurotransmitters te beïnvloeden (toename GABA-effect, dat de prikkeloverdracht remt, of afname glutamaat-effect, dat de prikkeloverdracht stimuleert).
Er zijn heel veel verschillende soorten, merken en combinaties van verschillende middelen mogelijk. Bij monotherapie krijg je één soort anti-epilepticum, bij combinatietherapie meer.
Het is belangrijk om regelmatig op controle te gaan in het ziekenhuis, want als je groeit moet de hoeveelheid van je medicijn aangepast worden. Ook is het goed om te controleren of het middel nog goed werkt en of er geen negatieve effecten zijn, zoals een verminderde leverwerking of een veranderd bloedbeeld.
Bij de keuze voor een anti-epilepticum wordt gekeken naar:
- hoe oud je bent,
- het soort aanvallen dat je hebt (bijvoorbeeld een focale of gegeneraliseerde aanval),
- je gezondheid en of er aandoeningen zijn waar je last van hebt,
- de mogelijke bijwerkingen van jouw medicijn,
- of je andere medicatie gebruikt,
- hoe het in het dagelijks leven gaat, bijvoorbeeld: heb je tijd om het in te nemen, werkt het middel op de juiste momenten.
Voorbeelden van anti-epileptica waarvoor gekozen kan worden:
Andere behandelingsmogelijkheden
Naast het geven van medicijnen zijn er nog andere mogelijkheden om het aantal epileptische aanvallen te verminderen of zelfs te voorkomen. Vooral bij moeilijk behandelbare epilepsie of therapieresistente epilepsie (refractaire epilepsie) kan dit een uitkomst zijn. Sommige behandelingen krijg je naast de medicijnen, andere maken medicijngebruik zelfs overbodig.
Enkele voorbeelden.
Epilepsiechirurgie
Epilepsiechirurgie wordt gedaan door een neurochirurg. Er zijn verschillende ingrepen mogelijk, welke je krijgt hangt af van je klachten, het MRI -beeld en wat de chirurg met de ingreep wil bereiken. Zoals de focus of epilepsiehaard (het deel van de hersenen dat problemen geeft) wegnemen bij focale epilepsie of het ontkoppelen van één hersenhelft (hemisferectomie) bij multifocale epilepsie. Het gedeeltelijk scheiden van de hersenhelften kan ook een mogelijkheid zijn (callosotomie). Epilepsiechirurgie bij kinderen vindt plaats in het UMC Utrecht.Voor wie?
Je komt in aanmerking voor chirurgie als je epilepsie hebt die niet goed reageert op behandeling met medicijnen of als je erg veel last hebt van de bijwerkingen van anti-epileptica. Bijvoorbeeld als de epileptische aanvallen blijven bestaan nadat twee soorten anti-epileptica in een goede dosering zijn geprobeerd. Het is dan een goede optie voor kinderen met focale epilepsie, aanlegstoornissen zoals focale corticale dysplasie (ofwel een aanlegstoornis in de schors van de hersenen) of afwijkingen in één hersenhelft zoals mesiotemporale sclerose (ofwel een verlittekening in een deel hippocampus). Maar ook voor kinderen met het syndroom van West, Lennox-Gastaut en Ohtahara kan epilepsiechirurgie een goede optie zijn, mits de MRI een duidelijke plaatselijke (focale) of halfzijdige afwijking laat zien. Soms zijn op de MRI geen duidelijke afwijkingen te zien, dan kan op andere manier gezocht worden naar de bron van de epilepsie, zoals een diepte-eeg-registratie. De epilepsiebron die op deze manier gevonden wordt kan ook in aanmerking komen voor epilepsiechirurgie.
Voor wie niet?
Epilepsiechirurgie kan niet altijd. Bijvoorbeeld als de focus of epilepsiehaard in een belangrijk hersengebied ligt waardoor de ingreep te veel schade aanricht, als er in beide hersenhelften meer haarden zijn of als er sprake is van gegeneraliseerde epilepsie.
Het effect?
Drie van de vier geopereerde kinderen zijn na de operatie aanvalsvrij, ze kunnen de medicatie helemaal afbouwen. Als bij focale epilepsie de oorzaak is weggenomen, zijn anti-epileptica niet meer nodig, en dat is gunstig voor de ontwikkeling van het kind. Bij kinderen met multifocale epilepsie kan een gunstige uitwerking van de ingreep zijn dat er minder medicijnen nodig zijn. Deze gunstige effecten van hersenchirurgie worden altijd goed afgewogen tegen eventuele ongunstige effecten, zoals mogelijke neurologische uitvalsverschijnselen en operatierisico’s.
Ketogeen dieet
Bij een ketogeen dieet bestaat je voeding vooral uit vetten en zo weinig mogelijk uit koolhydraten en eiwitten. Als je lichaam te weinig koolhydraten en eiwitten krijgt, gebruikt het vetten als energie- en bouwstof. Om deze te kunnen gebruiken worden de vetten afgebroken waarbij ketonen vrijkomen. Ketonen lijken een gunstig effect te hebben op het voorkómen van epileptische aanvallen. In ieder geval bij de helft van de kinderen die het dieet volgen. Of de ketonen daar alleen voor zorgen of dat andere veranderingen in het bloed daar ook aan bijdragen, is nog niet duidelijk. Door het dieet wordt de zuurgraad in je bloed namelijk lager en ook is er een verandering in de hoeveelheid zouten.Voor wie?
Het dieet is geschikt voor kinderen met moeilijk behandelbare epilepsie die (nog) niet in aanmerking komen voor epilepsiechirurgie, kinderen bij wie de anti-epileptica ernstige of te veel bijwerkingen geven en kinderen met een specifieke stofwisselingsziekte.
Hoe werkt dat in de praktijk?
Het ketogeen dieet is er in verschillende vormen:
Een klassieke ketogeen dieet bestaat uit vetrijke voeding, ketogene sondevoeding of een combinatie ervan (KetoCal®).
Het laag-glycaemische-indexdieet (LGID), is minder streng. Naast vetrijke voeding (minder dan bij het klassieke dieet) mag je wel koolhydraten eten, koolhydraten (met een laag-glycaemische-index) die heel langzaam worden opgenomen in je bloed, zodat je geen snelle bloedsuikerstijging krijgt.
Het gemodificeerde Atkinsdieet (MAD), ook dit dieet is minder streng omdat naast vetrijke voeding (minder dan bij het klassieke dieet) geen eiwitbeperking geldt.
Het middellange keten vetzurendieet (MCT), hierbij drink je naast je normale voeding een vethoudend drankje (medium chain triglyceride, Liquigen®).
Tijdens de behandeling word je goed begeleid door een keto-team, dat bestaat uit een kinderneuroloog, kinderarts, epilepsieverpleegkundige, diëtist en apotheker. Als je een ketogeen dieet wilt gaan volgen, kun je thuis worden ingesteld, in een ziekenhuis bij jou in de buurt of in een epilepsiecentrum (Kempenhaeghe of SEIN). Regelmatige controles van bijvoorbeeld je bloed, urine, lengte en gewicht zijn belangrijk om te zorgen dat alles goed in balans blijft. Ook kan het nodig zijn om je medicijnen aan te passen, bijvoorbeeld als er te veel koolhydraten in zitten, en soms zijn extra vitaminen nodig.
Je volgt het dieet meestal twee jaar, daarna wordt het langzaam afgebouwd. Bij de meeste kinderen blijft de epilepsie onder controle, maar bij sommigen komen de aanvallen helaas weer terug. Dan wordt opnieuw gekeken naar de beste behandelmogelijkheid.
Nadelen: de eerste weken kun je last hebben van een hongerig gevoel (klassiek ketogeendieet), misselijkheid en maag-darmklachten (MCT-dieet), gebrek aan energie, lusteloosheid, grotere kans op uitdroging (als je ziek ben of tijdens het sporten) en praktische problemen in het dagelijks leven (het is erg lastig en vervelend dat je niet alles eten mag).
Nervus vagus stimulatie (NVS)
De nervus vagus is een grote en belangrijke zenuw. Je hebt er een links en een rechts in je hals, naast je halsslagaders. De zenuw heeft veel zijtakken en is verbonden met veel organen in je lichaam en verschillende gebieden in je hersenen. Hij regelt o.a. het aansturen van je hartslag, je bloeddruk en het maag-darmkanaal.Bij nervus vagus stimulatie krijgt de linker nervus vagus regelmatig elektrische prikkels via een apparaatje, de stimulator. Deze elektrische prikkels worden naar de hersenen gestuurd om de aanvallen onder controle te krijgen.
De stimulator, die via een operatie wordt ingebracht, is een klein apparaatje (drie bij vier centimeter en een halve centimeter dik) dat elektrische prikkels afgeeft die lijken op de prikkels van zenuwcellen. De prikkels die de nervus vagus van de stimulator krijgt geeft hij door aan de hersenstam. De eigen hersencellen geven de prikkels weer door aan verschillende plaatsen in de hersenen (hippocampus, thalamus en temporaalkwab), waar vervolgens chemische stofjes vrijkomen die ervoor zorgen dat epileptische aanvallen minder snel worden uitgelokt en zelfs worden voorkomen.
De stimulatie van de nervus vagus gebeurt op vaste momenten, bijvoorbeeld elke drie tot vijf minuten een korte prikkel. De stimulator zal worden afgesteld op een regelmaat die voor jou het beste is, dat gebeurt in een epilepsiecentrum dat hierin is gespecialiseerd.
De stimulator wordt tijdens een operatie geplaatst, meestal onder de linker borstspier. Je krijgt ook een geleidingsdraad onder je huid die aan de linker nervus vagus wordt vastgemaakt. Aan het einde van deze draad zitten kleine puntjes die elektrische signalen geven aan de zenuw.
Er is ook een stimulator met een ingebouwde magneet, die je zelf kunt activeren als je de aanval voelt aankomen. Er zijn veel nieuwe ontwikkelingen op het gebied van nervus vagus stimulatie. Er wordt nu ook onderzoek gedaan naar stimulatoren die niet in je lichaam ingebracht hoeven te worden.
Voor wie?
Voor NVS wordt gekozen bij moeilijk behandelbare epilepsie en als epilepsiechirurgie niet mogelijk is. Bij volwassenen werkt het in de helft van de gevallen goed, het aantal aanvallen wordt duidelijk minder en de medicatie kan worden afgebouwd. Voor ongeveer vijf à tien procent van de behandelde patiënten geldt zelfs dat ze aanvalsvrij worden door behandeling met nervus vagus stimulatie. Bij een kwart werkt het niet goed, het aantal aanvallen vermindert niet. Voor kinderen is dat hetzelfde. Bij kinderen met Lennox- Gastaut-epilepsie heeft NVS ook nog een positieve uitwerking op hun gedrag, ze zijn tussen de aanvallen door alerter en wakkerder.
Nadelen: elke operatieve ingreep brengt risico’s met zich mee, zoals een wondinfectie, slechte wondgenezing of beschadiging van weefsels, zoals de nervus vagus of een van de vele kleine aftakkingen. Als de aftakking naar de stembanden bijvoorbeeld beschadigd raakt, kun je last krijgen van heesheid. Ook kan tijdens het plaatsen van de stimulator een epileptische aanval uitgelokt worden.